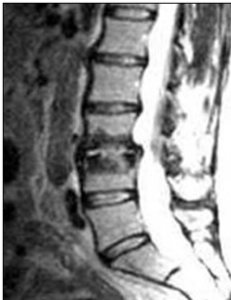
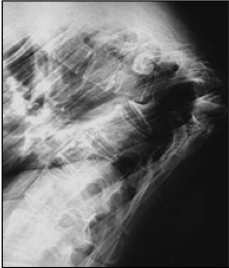
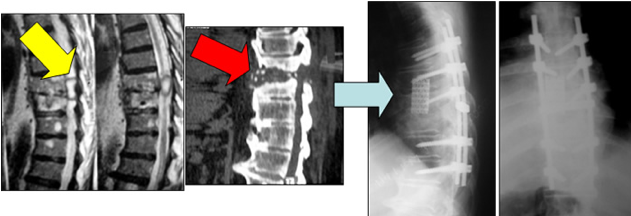
La spondilodiscite è l’infezione della colonna vertebrale che interessa il disco e le vertebre adiacenti (Fig.1).
Attualmente le infezioni della colonna vertebrale sono relativamente rare(incidenza = 1/100,000-250,000 all’anno) e sono il 2-4% di tutti le osteomieliti (infezioni dello scheletro).
Le spondiloidisciti si classificano in specifiche e aspecifiche.
Le spondilodisciti specifiche sono causate dai microrganismi responsabili della tubercolosi, mentre le forme aspecifiche sono causate da batteri comuni, da miceti o da parassiti.
Dalla metà degli anni ’70, dato il calo della tubercolosi, nei paesi industrializzati le forme aspecifiche sono divenute le più frequenti. D’altra parte, le forme tubercolari non sono scomparse a causa dell’aumento dei flussi migratori dai paesi ad alta endemia e dell’associazione con l’infezione HIV.
Attualmente, il microrganismo più frequentemente responsabile di una spondilodiscite è il batterio “Staphilococcus Aureus” (incidenza variabile dal 40% al 90% del totale).
Tutte quelle malattie che causano una immunodepressione sono fattori di rischio per lo sviluppo di una spondilodiscite (ad es., diabete mellito, etilismo cronico, tossicodipendenza, AIDS, malnutrizione, terapia corticosteroidea cronica, età avanzata).
I germi responsabili possono infettare la colonna per contaminazione diretta (ex. esiti di interventi chirurgici sulla colonna vertebrale), attraverso il sangue (maggior parte dei casi) o più raramente per via linfatica o per contiguità con un ascesso paravertebrale.
Il tratto di colonna in assoluto più frequentemente interessato è quello lombare. Il tratto dorsale è più spesso coinvolto nei casi di spondilodiscite tubercolare (chiamata anche morbo di Pott), il tratto cervicale nei tossicodipendenti (più spesso spondilodiscite aspecifica da Pseudomonas Aeruginosa).
Come si manifesta?
La spondilodiscite è spesso di difficile diagnosi precoce poichè i dati clinici, nelle fasi iniziali, sono sovrapponibili a quelli di altre malattie della colonna vertebrale.
Il sintomo più comune è il mal di schiena (sempre intenso, continuo e resistente all’allettamento ed agli analgesici). Altri sintomi sono l’astenia, la febbre e, meno frequentemente, la presenza di deficit neurologici e/o di deformità vertebrale.
Le spondilodisciti aspecifiche si presentano generalmente con sintomi più intensi rispetto alle forme specifiche; d’altra parte, questa ultime presentano più frequentemente deficit neurologici e deformità della colonna rispetto alle forme aspecifiche.
Gli elementi che orientano verso la diagnosi di spondilodiscite sono:
- Forte lombalgia.
- Incremento degli indici di infiammazione (ex. VES, PCR, fibrinogeno, globuli bianchi).
- Esiti recenti di chirurgia vertebrale (contaminazione diretta).
- RM positiva (Fig.2). I segni radiografici, invece, sono tardivi rispetto alla clinica. Allo stadio iniziale si tratta di segni modesti, mentre immagini più nette sono riscontrabili tardivamente.
- Infezione extrascheletrica recente.
- Emocoltura positiva.
- Ago-biopsia disco-vertebrale positiva per infezione (sensibilità del 75%).
Come si cura?
La progressione dell’infezione senza un trattamento appropriato può portare alla distruzione del corpo vertebrale, all’instabilità e/o alla deformità angolare del rachide (tipica quest’ultima della spondilodiscite tubercolare – Fig. 3).
I principali fattori che vanno considerati nella scelta del tipo di trattamento sono: l’estensione dell’infezione, la sintomatologia del paziente e l’evolutività della lesione.
Trattamento conservativo
Il trattamento conservativo di una spondilodiscite è basato sulla antibioticoterapia e sulla completa immobilizzazione con corsetto. Per le spondilodisciti aspecifiche la durata del trattamento varia a seconda del germe in causa e della precocità della diagnosi. L’antibioticoterapia dura 3 mesi circa e prevede la somministrazione di uno o più antibiotici sulla base del/i germe/i responsabile/i. Nei casi in cui il germe non è isolato, si utilizza un’ antibioticoterapia ad ampio spettro. Per la spondilodiscite tubercolare, invece, il trattamento antibiotico è più impegnativo. Esso prevede l’utilizzo combinato di 3 o 4 antibiotici specifici (Rifampicina, Isoniazide, Etambutolo e Pirazinamide) da protrarre per molti mesi (9-18 mesi).
L’evoluzione favorevole dei casi trattati porta alla scomparsa dei dolori, al miglioramento dello stato fisico generale, alla normalizzazione degli indici di infiammazione, all’addensamento delle lesioni ossee e “saldatura” delle vertebre coinvolte. L’RM rappresenta l’esame strumentale di riferimento per il controllo dell’evoluzione clinica.
Trattamento chirurgico
Il trattamento chirurgico è indicato quando il trattamento antibiotico si è dimostrato insufficiente a risolvere l’infezione, quando è presente un deficit neurologico e/o quando il coinvolgimento osseo è particolarmente esteso.
Lo scopo dell’intervento chirurgico è quello di asportare il tessuto infetto e necrotico, evacuare, se presente, la raccolta ascessuale, stabilizzare mediante artrodesi il tratto di colonna interessato e, se necessario, decomprimere le strutture nervose.
A tal fine l’approccio chirurgico è frequentemente combinato, anteriore e posteriore (Fig. 4).
Compila il form per richiedere un appuntamento con il nostro team